Pour ne louper aucun des prochains sujets :

Professeur Radwan KASSIR est chirurgien viscéral spécialisé en chirurgie bariatrique, il exerce au CHU Félix Guyon (Saint Denis), à la Réunion depuis 4 ans. Il a d’abord été formé à la métropole entre Saint-Etienne et Nice et a ensuite effectué un stage dans le service du Professeur François Pattou à Lille.
Très impliqué sur le sujet de l’obésité, il participe à de nombreux groupes de travail nationaux et internationaux pour la rédaction des consensus sur la chirurgie de l’obésité.
Aujourd’hui le terme de « chirurgie métabolique » est de plus en plus utilisé, notamment au détriment du terme « chirurgie bariatrique ». Nous avons trouvé cela intéressant d’échanger sur le sujet avec le Professeur Kassir et d’avoir son avis d’expert.
La différence entre chirurgie bariatrique et chirurgie métabolique
Commençons avec un peu d’étymologie, il faut savoir que le terme « chirurgie bariatrique » vient du mot grec « baros » qui signifie pesanteur, poids et « iatros » qui signifie médecin. Le terme « chirurgie métabolique » lui vient de « metabolê » qui signifie changement, transformation.
La chirurgie bariatrique va au-delà de la simple perte pondérale, elle permet également l’amélioration de paramètres métaboliques tels que : le diabète, l’hypertension artérielle, la dyslipidémie, la NASH, etc…
Il faut noter que ces 2 constats sont à l’origine de la popularisation du terme « chirurgie métabolique » : certains effets de la chirurgie de l’obésité ne peuvent pas être expliqués uniquement par la perte de poids et l’amélioration du diabète arrive souvent bien avant la perte de poids.
Les effets de la chirurgie sur le diabète
La rémission du diabète
Avant toute chose il est important de définir le terme de rémission du diabète. Le concept de rémission du diabète a été développé par des chirurgiens, avec l’avènement de la chirurgie métabolique.
La rémission complète du diabète est définie par 3 critères :
- Une hémoglobine glyquée (HbA1c) inférieure à 6%
- Une glycémie à jeun inférieure à 1 g/L
- Un arrêt des traitements antidiabétiques oraux au-delà de 1 an
Une fois ces 3 critères réunis, nous pouvons parler de rémission complète du diabète. Le terme « guérison du diabète » est employé à partir du moment où cette rémission complète du diabète perdure dans le temps, c’est-à-dire au-delà de 5 ans.
Il est aujourd’hui admis que la chirurgie de l’obésité permet une meilleure rémission, significative et durable du diabète par rapport aux traitements médicaux comme le montre l’étude de Jakobsen [2], apparue chez JAMA, en 2018, avec un suivi de 7 ans. Cet effet est vu sur chaque critère de la définition de la rémission du diabète (énoncé ci-dessus).
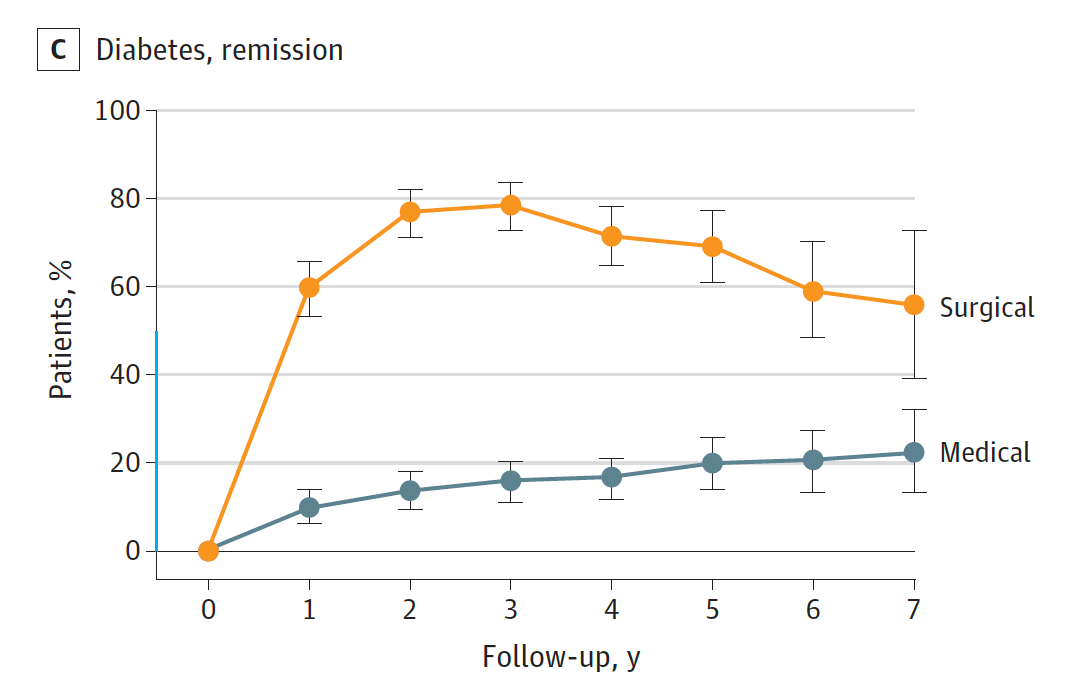
Jakobsen et al. JAMA 2018
Dans l’étude de Mingrone [3], apparue en 2021 dans Lancet, il est clairement démontré que la chirurgie bariatrique permet un meilleur contrôle de l’hémoglobine glyquée que le traitement médical. À 10 ans l’hémoglobine glyquée est d’environ 6,5% dans le groupe chirurgie vs 7,5% dans le groupe de traitement médical.
« La chirurgie de l’obésité marche sur la rémission du diabète et sur le taux d’hémoglobine glyquée. »
La chirurgie de l’obésité est efficace sur le nombre de traitements antidiabétiques, elle permet une diminution significative du nombre de traitement oral et de l’insuline. Dans le groupe traitement purement médical : il n’y a aucune diminution en nombre de traitements médicaux.
Cependant dans le groupe chirurgie bariatrique, à 2 ans 100 % des patients diabétiques n’ont plus de traitements pour le diabète, à 5 ans 79 % des patients n’ont plus de traitement. Toutefois à 10 ans, seulement un quart des patients sont sans traitement.
L’effet de la chirurgie de l’obésité est prolongé et durable sur le nombre de traitements médicaux pris contre le diabète mais il diminue sur le très long terme.
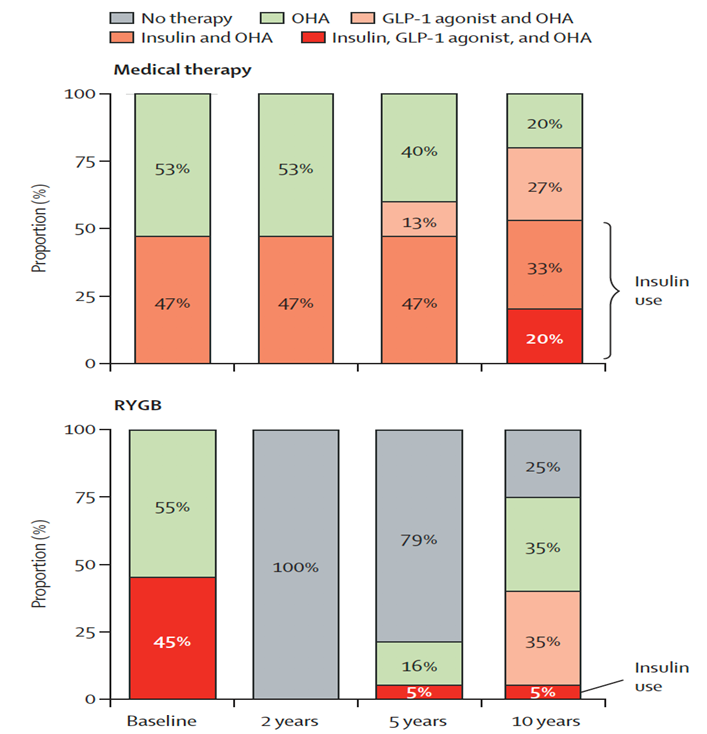
Mingrone et al. Lancet 2021
Les facteurs prédictifs de la rémission du diabète
Il existe différentes études à ce sujet, notamment une étude française de J.Thereaux [4] apparue dans JAMA Surg en 2018, elle recueille les données de l’assurance maladie de 15 600 patients opérés en 2009.
Dans son étude il a identifié les meilleurs patients diabétiques candidats à la chirurgie bariatrique. Il en résulte que les meilleurs candidats sont les patients jeunes, avec un diabète récent, inférieur à 4 ans, la présence d’un seul traitement antidiabétique oral, l’absence d’insulinothérapie, une glycémie à jeun qui reste inférieur à 1,14 g/l et une hémoglobine glyquée préopératoire élevée mais qui ne dépasse pas 7,5%.
Tous ces critères sont favorables à une rémission du diabète de type 2 après chirurgie bariatrique.
Ces facteurs prédictifs ont permis l’élaboration de plusieurs scores prédictifs de rémission : dont le score de DiaRem (âge, Hba1c, la prise d’un traitement antidiabétique oral, la prise ou non d’insuline). Si ce score est inférieur à 2 cela permet une rémission jusqu’à 100 % du diabète, alors que si ce score est supérieur à 18, la probabilité de rémission reste faible (2 à 16 %).
Et l’IMC, quelle influence ?
Nous avons déjà pu observer qu’un grand nombre de critères entraient en jeu pour une rémission du diabète après une chirurgie de l’obésité, mais nous n’avons pas soulevé la question de l’IMC.
L’étude de Pannunzi [7], sur plus de 94 000 patients diabétiques stratifiés selon leur IMC (inférieur ou supérieur à 35), démontrent que l’amélioration du diabète intervient indépendamment de la sévérité de l’obésité, c’est à dire que l’obésité soit modérée ou sévère, le pourcentage de rémission du diabète est comparable d’environ 70%.
Raison pour laquelle, par exemple, l’association américaine de diabétologie a placé le diabète en haut de leur arbre décisionnel bien avant l’IMC. La chirurgie bariatrique aux États-Unis est envisageable en cas de présence d’un diabète difficilement équilibré et avec une obésité inférieure à 35.
Les autres bénéfices au-delà du diabète
En plus des effets directs de la chirurgie de l’obésité sur le diabète, cette chirurgie a des effets bénéfiques majeurs sur les complications du diabète.
Toujours dans l’étude de Mingrone, nous notons une moindre incidence de complications de macro ou microangiopathie dans le bras chirurgie : 5 % pour la chirurgie contre 70 % dans le bras purement traitement médical.
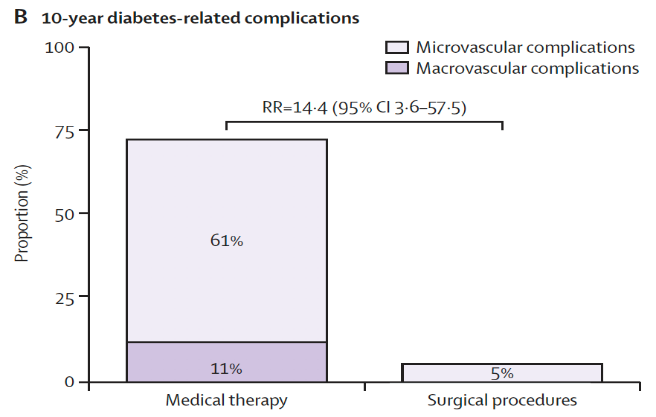
Mingrone et al. Lancet 2021
La chirurgie de l’obésité améliore le syndrome métabolique puisque la chirurgie bariatrique permet une nette régression de l’hypertension artérielle, elle permet aussi une régression de la dyslipidémie et l’amélioration de la NASH qui est la manifestation hépatique du syndrome métabolique.
Par exemple dans l’étude lilloise de Lassailly [8] publiée dans Gastroenterology en 2020, qui a consisté à réaliser une biopsie hépatique à T0 (pendant la chirurgie), à 1 an et à 5 ans. Dans cette étude il a été prouvée que 90 % des patients à 5 ans n’ont plus de NASH.
Un autre effet de la chirurgie bariatrique sur les comorbidités qui peuvent être liées à l’obésité : le cancer.
Le diabète est un facteur de risque de multiple cancer, en particulier le foie, le pancréas, le cancer colorectal, l’endomètre et le sein. La chirurgie bariatrique va entrainer une diminution significative de l’incidence des cancers que ce soit des cancers liés à l’obésité ou des cancers liés au diabète, mais aussi ceux indépendants de ces 2 pathologies (cf. étude Schauer DP dans Ann Surg. en 2019 [9]).
Dans l’étude de Carlsson [10] publiée dans NEJM en 2020, étude non randomisée, avec suivi prospectif sur 20 ans, trois messages forts en sont ressortis :
- L’espérance de vie des obèses non opérés est diminuée considérablement (8 ans)
- La chirurgie bariatrique augmente significativement l’espérance de vie de 3,5 ans
- Les anciennes personnes en situation d’obésité ne seront jamais à considérer comme des patients normaux
Quelle est la meilleure technique à utiliser sur le diabète ?
Actuellement 4 techniques sont validées par la HAS :
- L’anneau gastrique ajustable
- La sleeve gastrectomie longitudinale
- Le bypass Roux-en-Y
- La dérivation biliopancréatique ou switch duodénal
« En 2018, avant la COVID, plus de 500 000 patients français ont été opérés d’une chirurgie bariatrique, 1% de la population française a un antécédent de chirurgie bariatrique. » relève le Professeur Kassir.
La sleeve gastrectomie est la technique la plus réalisée en France et dans le monde, contrairement à l’anneau gastrique qui est presque abandonné.
Le bypass en y est plus efficace que la sleeve gastrectomie pour le contrôle du diabète, cela a été démontré dans l’étude STAMPEDE.
Concernant le nombre de traitements médicaux antidiabétiques pris à 5 ans, il diminue plus avec le bypass en y où 45% des patients sont sans traitement médical antidiabétique, que la sleeve où ils sont 25%.
Au-delà de l’efficacité de la chirurgie de l’obésité sur le diabète, il faut prendre en considération d’autres critères avant de choisir la meilleure technique.
Par exemple, savoir si le patient présente un reflux gastroœsophagien (RGO) sévère avant la chirurgie, dans ce cas-là il ne faut pas faire de sleeve mais plutôt privilégier le bypass en y.
Pour un patient qui a des maladies inflammatoires de type MICI, il faut plutôt s’orienter vers une sleeve.
Pour un patient candidat à une greffe malgré la présence du diabète, il va être plutôt orienté vers une sleeve pour une meilleure gestion des immunosuppresseurs.
Le choix de la technique ne va pas dépendre uniquement de la présence ou non du diabète, il dépend de tous les autres critères précédemment énoncés et dépendra aussi de l’ancienneté du diabète.
Dans l’étude d’Aminian [11] apparue dans SOARD en 2020, il est clair qu’en cas de diabète léger ou modéré sans autre comorbidités, outre le diabète, le bypass en y sera privilégié. Néanmoins en présence d’un diabète qui est très ancien, au-delà de 10 ans, c’est à dire où les complications sont déjà bien installées, le choix sera soit le bypass en y soit la sleeve, l’effet sur le diabète sera pratiquement le même.
Technique par technique
L’anneau gastrique est une technique simple, réversible avec une morbi-mortalité très faible. Toutefois l’inconvénient est qu’il est peu efficace sur le diabète. L’échec à long terme est de 50% c’est la raison pour laquelle cette technique est relativement abandonnée actuellement.
La sleeve gastrectomie est la technique la plus fréquente, c’est une technique qui reste simple. Elle permet une amélioration des comorbidités comme le diabète de type 2 mais l’inconvénient est le risque d’apparition d’un RGO de novo (20%).
Le bypass en y reste la technique de référence en cas de présence du diabète, il permet un meilleur équilibre glycémique à la fois précoce et durable (plus que la sleeve). L’inconvénient reste que la morbidité est plus importante que la sleeve et l’anneau gastrique.

Bypass en y
La dérivation bilio-pancréatique permet une amélioration du diabète encore plus importante que le bypass en y cependant le risque de dénutrition et de carences est beaucoup plus fort.
« La meilleure technique est le bypass en y mais bien sûr avant il faut s’assurer qu’il n’y ait pas d’autres critères à prendre en compte dans le choix de la technique finale. » indique le Professeur Kassir.
Quels sont les mécanismes impliqués ?
Les principaux mécanismes peuvent être résumés par le moyen mnémotechnique « effet BRAVE » :
- Modification de la sécrétion Biliaire
- Réduction du volume gastrique
- Altération du transit
- Modification Vagale
- Modification de la sécrétion hormone Entérale
Ces mécanismes ont été décrits par de multiples études récentes et l’intestin grêle semble avoir un rôle central.
« Il est illusoire de croire qu’un seul mécanisme à lui seul puisse tout expliquer. »
Pour rappel, les 2 sources de glucose sont le glucose exogène (alimentaire) et le glucose endogène (foie et le rein). Les deux principales voies de régulation de la glycémie sont la régulation du glucose par l’insuline et le glucagon qui vont permettre de réguler le stockage du glucose ou le passage dans le sang et l’insulinosensibilité des tissus périphériques.
Il existe 2 effets pour la chirurgie bariatrique : l’effet restrictif et l’effet malabsorptive.
Dans l’effet restrictif, nous retrouvons 3 niveaux : court terme, moyen terme et long terme.
À court terme, c’est tout simplement l’effet du jeûne, en postopératoire immédiat, quelle que soit la technique. L’action du jeûne entraîne précocement une fonte de la graisse hépatique qui entraîne une diminution de la production endogène de glucose.
Pour l’effet restrictif à moyen terme, il existe 2 mécanismes. Il y a la perte de poids qui est liée à l’action restrictive de la prise alimentaire et aussi un effet hormonal par exemple après la sleeve la résection du fundus va entrainer une chute brutale de la ghréline, qui est secrétée par le fundus, le patient n’aura plus faim du jour au lendemain.
L’effet restrictif à long terme est dominé par le concept de « restauration de la fonction de la cellule béta ». Les cellules béta sont les cellules du pancréas responsables de la sécrétion de l’insuline. Du fait de la diminution d’apport en glucose par la restriction calorique, les cellules béta sont moins sollicitées ce qui entraine l’Installation d’un cercle vertueux.
Concernant l’effet malabsorptive, il existe 2 effets : l’effet des sels biliaires et aussi l’effet hormonal.
Le glucose est absorbé par les entérocytes grâce aux récepteurs sodium glucose transporter 1 (SGLT1). Pour fonctionner, ce récepteur nécessite 2 molécules de sodium pour 1 molécule de glucose, ce sodium provient des sels biliaires qui créent un microclimat hypersodique.
En cas de chirurgie malabsorptive comme le bypass : le glucose est mis en contact tardivement avec les sels biliaires du fait du montage en Y alors l’absorption du glucose se fait de manière plus tardive sur une plus petite portion d’intestin (anse commune).
L’effet hormonal après chirurgie malabsorptive, les 2 principales hormones impliquées dans la régulation du glucose sont : Glucagon Like Peptide 1 (GLP1) et Peptide Y Y (PYY). Ce sont 2 incrétines sécrétées par les entérocytes en réponse à un pic glycémique postprandial, ils ont un effet de « booster » du pancréas donc après cette chirurgie bariatrique.
« Cependant, des études récentes remettent en question la causalité de leurs effets : S’agit-il d’un effet associé plutôt que causal ? On ne sait pas trop. » mentionne le Professeur Kassir.
La physiologie du contrôle glycémique après chirurgie bariatrique n’est pas encore clairement établi.
La chirurgie bariatrique à la Réunion
La situation à La Réunion est différente de celle à la métropole puisque l’incidence du diabète est très alarmante là-bas avec un taux qui augmente de 3% par an, le taux d’incidence est 2 fois plus important que la moyenne nationale, c’est un des départements les plus touchés de France. Par ailleurs plus de la moitié des diabétiques réunionnais sont jeunes, 55% à la Réunion contre 39% en métropole.
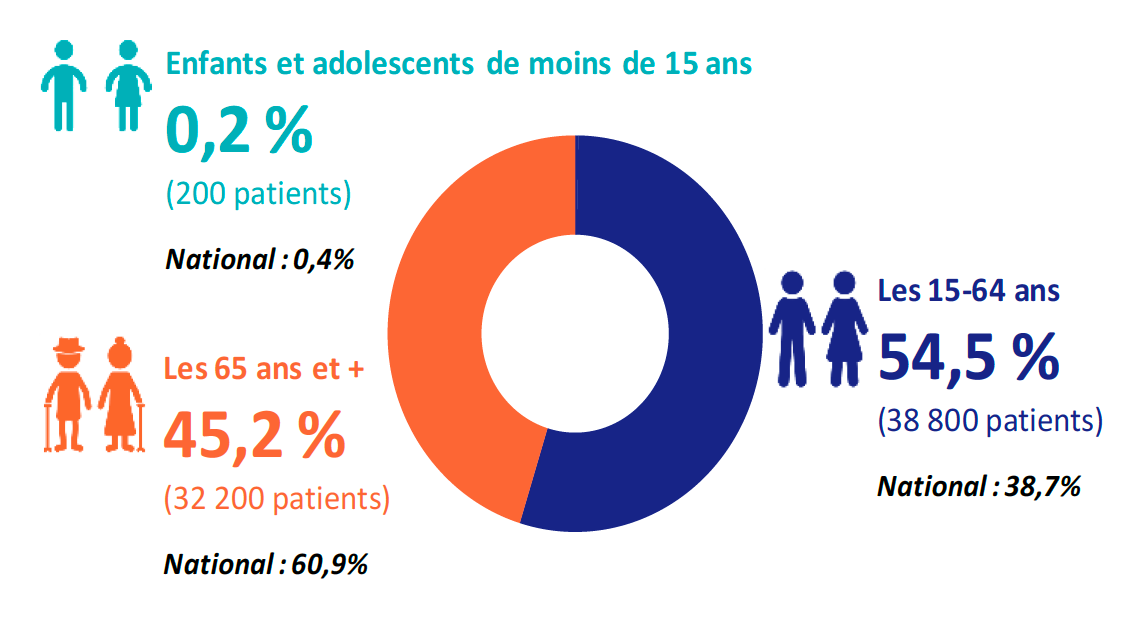
Le diabète et les personnes diabétiques à La Réunion Chiffres clés – Édition 202
Le taux de personnes en situation d’obésité varie de 15 à 18% à La Réunion. Ces chiffres peuvent s’expliquer en partie par la théorie de l’épargne métabolique chez les marins. Les marins qui étaient capables de stocker le sucre et la graisse restaient en vie, contrairement aux marins qui n’arrivaient pas à stocker. Ainsi les marins qui sont arrivés dans les îles ont une capacité de stockage très importante sous forme d’adipocytes et ont la capacité de maintenir une glycémie élevée en cas de famine.
Puis l’arrivée brutale et massive des fast food et d’une alimentation peu saine ont également contribué à la forte obésité et présence du diabète sur l’île.
Autre particularité il y a très peu de chirurgie bariatrique à la Réunion, car premièrement les chirurgiens bariatriques ne sont pas très nombreux, et le suivi n’est pas évident, que ce soit pré ou post-opératoire.
« Ils ne sont pas sensibilisés sur le fait que l’obésité est une véritable maladie »
Il y a beaucoup de sleeve comparée à la métropole, il y a 75 voire 80% des interventions qui sont des sleeves, 10 à 15% de bypass et le reste ce sont des anneaux gastriques.
N.B. Nous parlons du diabète de type 2 simplifié par « diabète ».
Sources :
- [1] Buse et al. Diab Care 2009
- [2] Jakobsen et al. JAMA 2018
- [3] Mingrone et al. Lancet 2021
- [4] Thereaux et al. JAMA surg 2018
- [5] Argyropoulos et al Lancet endoc 2014
- [6] Cotillard et al Obes surg 2014
- [7] Pannunzi et al Ann Surg 2015
- [8] Lassailly G et al , Gastroenterology. 2020
- [9] Schauer DP et al. Ann Surg. 2019
- [10] Carlsson et al. NEJM 2020
- [11] Aminian et al SOARD 2020
- [12] Czernichow Medicine 2016
- [13] Le diabète et les personnes diabétiques à La Réunion Chiffres clés – Édition 2020
Vous souhaitez connaître les prochains sujets ?
Qui sommes-nous ? FOLLOW SURG est un logiciel de télésuivi conçu pour les spécialistes de l’obésité. Pour un savoir plus c’est par ici.


